在急性脑梗死的治疗中,唯一可以降低致残率的治疗就是溶栓。大多数学者认为,基于临床和CT 选择的缺血性卒中患者,在发病4.5 h (小时)内可从重组组织型纤溶酶原激活剂(rt-PA)溶栓治疗获益。在2012 年国际卒中大会上公布的中国急性缺血性卒中溶栓安全监测研究显示,对中国人群而言,发病3~4.5 h 溶栓同样有效。为达到治疗获益最大化,应尽可能缩短启动治疗的延误,即在溶栓时间窗内发病的急性脑梗死患者,应尽可能在4.5 h 内入院接受治疗,否则获益将远小于危害。
急性脑梗死溶栓时间窗与给药方式
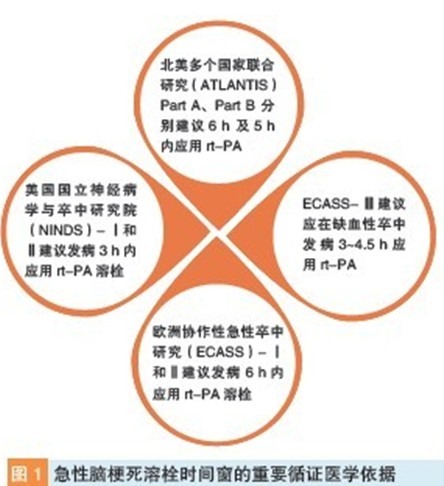
目前,已有大量循证证据确定rt-PA 在缺血性卒中溶栓中的地位(图1)。中国研究显示,对发病3 h 内的急性脑梗死患者,给予尿激酶100万单位和150 万单位疗效一致, 前者风险较小; 对发病3~6 h 者,给予尿激酶150 万单位比100 万单位效果更好,但死亡率显著增高。虽然该研究有一定缺陷, 未得到国外同行的认可, 结果也未被纳入循证医学证据库, 但仍具有一定参考价值。
还有一些其他再通或溶栓研究:(1)小规模动脉溶栓研究显示, 对大动脉主干闭塞< 6 h 者进行动脉溶栓治疗,90 d 确有明显获益, 但缺乏大规模随机对照临床研究或明确的荟萃分析数据。(2)CT 灌注或磁共振灌注/ 弥散成像研究显示,发病3~9 h 实施溶栓未获得阳性结果, 还在进一步研究中;(3)动脉、静脉联合溶栓的卒中介入治疗Ⅲ 期试验研究尚未结束;(4)近年机械取栓技术也成为热点;(5)超声辅助溶栓缺乏大规模随机对照临床研究设计, 只有基于小规模研究的荟萃分析, 是否安全有效尚需进一步探讨。
急性缺血性卒中溶栓治疗适宜人群
以往急性缺血性卒中溶栓流程一般为:所有3.5 h 内到达急诊室的患者,应首先考虑基于CT 的静脉rt-PA 溶栓; 对发病可能在4.5 h 内的患者,应优先考虑基于CT 的静脉rt-PA溶栓,且到达急诊室至溶栓时间应控制在60 min 内。
选择性磁共振或血管检查仅适用于下述患者:快速恢复,病情较轻(如NIHSS < 3 分),不适合溶栓、拟机械取栓或血管内治疗。须注意,因磁共振检查可能延误时间,故不推荐盲目进行此项检查。
除患者大血管闭塞或就诊医院能在发病6 h 内实施动脉溶栓外,不推荐动脉溶栓。对经济困难的患者,可考虑实施标准尿激酶静脉溶栓。对发病3.5~8 h 到达急诊科的疑诊缺血性卒中患者,可探索性对灌注CT 或磁共振灌注/ 弥散成像显示的不匹配区进行rt-PA溶栓,但对基底动脉闭塞者应立即启动静脉rt-PA 溶栓或动脉溶栓(尿激酶或rt-PA)。发病>8 h 到达急诊科的疑诊缺血性卒中患者,原则上不考虑溶栓,除非急性基底动脉闭塞尚有溶栓条件者。基底动脉闭塞需要急性基底动脉闭塞的确凿证据, 昏迷不是排除基底动脉闭塞者溶栓的标准。高龄、发病至治疗时间>24 h、美国国立卫生研究院卒中量表(NIHSS)>25 分、弥散成像显示较大异常信号,提示患者预后差。
减少院前、院内延误策略
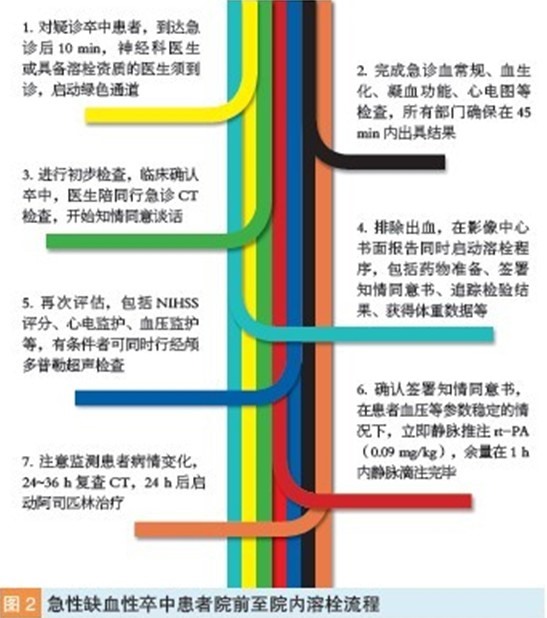
提高溶栓率是卒中质量控制的关键指标,首先应注意减少院前延误。这需要社会和医生积极参与,120 急救系统也是其中的重要环节。120 出诊医务人员应懂得快速识别疑诊卒中患者,熟知卒中早期表现,就近送往可开展全天候溶栓治疗的医疗中心。尽早激活卒中团队,预定急诊CT 和实验室检查,做好组织化管理,把院内延误控制在60 min 以内是实现溶栓率提高的基础。
笔者所在医院对溶栓各环节(图2)处理的时间点和情况进行严格统计、监管,并及时给予反馈,积极寻找院内延误的关键问题,并予以改进。该院数据显示,2001-2007 年,接受溶栓治疗的急性缺血性卒中患者仅占1% 左右;2009 年发布监管措施后,2010-2011 年溶栓率超过9%, 与美国比例接近。2009-2011 年, 发病3.5 h 内入院的急性缺血性卒中患者溶栓率已达78%,组织管理效果显著。(作者单位:暨南大学附属第一医院神经内科)
及时发现和处理溶栓相关脑出血
临床分型 临床将溶栓相关脑出血分为两类:(1)无症状性脑出血,影像学显示有颅内出血,但临床无恶化;(2)症状性脑出血,1995 年NINDS将其定义为CT 证实的新发颅内出血,并与患者临床恶化呈时间相关性,没有明确NIHSS 增加分数。而ECASS- Ⅱ的出血分析则定义为NIHSS 增加≥ 4 分,且证实出血与临床恶化相关。
研究提示,症状性脑出血转换患者的临床表现恶化无论是由于出血本身还是原发病引起的, 最终预后均不良。NINDS研究显示, 患者总体死亡率17% ~ 21%。PROACTT- Ⅱ表明,动脉重组前尿激酶导致的症状性脑出血死亡率可高达83%,严重残疾率较高。
CT 分型 ECASS- Ⅰ首先提出CT 分型,并广泛应用。A:出血性梗死- Ⅰ型(HI- Ⅰ);B:出血性梗死- Ⅱ型(HI- Ⅱ);C:脑实质血肿- Ⅰ型(PH- Ⅰ);D:脑实质血肿- Ⅱ型(PH- Ⅱ)。
ECASS- Ⅱ是在ECASS- Ⅰ的基础上结合CT 和临床分型而得:A,HI-1 型; B,HI -2 型;C,PH-1 型; D,PH-2 型。症状性脑出血患者NIHSS ≥ 4分,出血可能是临床表现恶化的原因;当出血或水肿均存在且不能确定何者是引起临床恶化的原因时,优先假定是出血引起。其中,ECASS- Ⅱ患者中78% 症状性脑出血者为PH-2 型。
预后评估?出血性梗死不增加死亡率,脑实质水肿90 d 死亡率可达45.1%。HI-1、2 型和PH-1 型不增加患者早期神经功能恶化和90 d 严重致残率。接受rt-PA 治疗的患者,出血性梗死甚至可增加早期神经功能改善概率;PH-2 型患者血肿面积若超过梗死区域33%,提示早期神经功能恶化,90 d 死亡率显著增高,幸存者严重致残率较高。伴脑室出血、蛛网膜下腔出血或出血性梗死合并严重水肿者预后不良。
治疗建议?对无症状性脑出血转换、HI-1 型及HI-2 型患者,在不影响治疗方案的基础上,要加用抗血小板和他汀治疗。PH-2 型及症状性脑出血患者应该按照脑出血处理并停用抗血小板及他汀药物。PH-1 型患者治疗尚有争议。
(作者单位:暨南大学附属第一医院神经内科)